Dermatoses of pregnancy
Author: Miriam Keltz Pomeranz, MD
Section Editors:Charles J Lockwood, MD, MHCM, Robert P Dellavalle, MD, PhD, MSPH
Deputy Editor: Rosamaria Corona, MD, DSc
Contributor Disclosures
All topics are updated as new evidence becomes available and our peer review process is complete.
Literature review current through: Feb 2020. | This topic last updated: Oct 24, 2018.
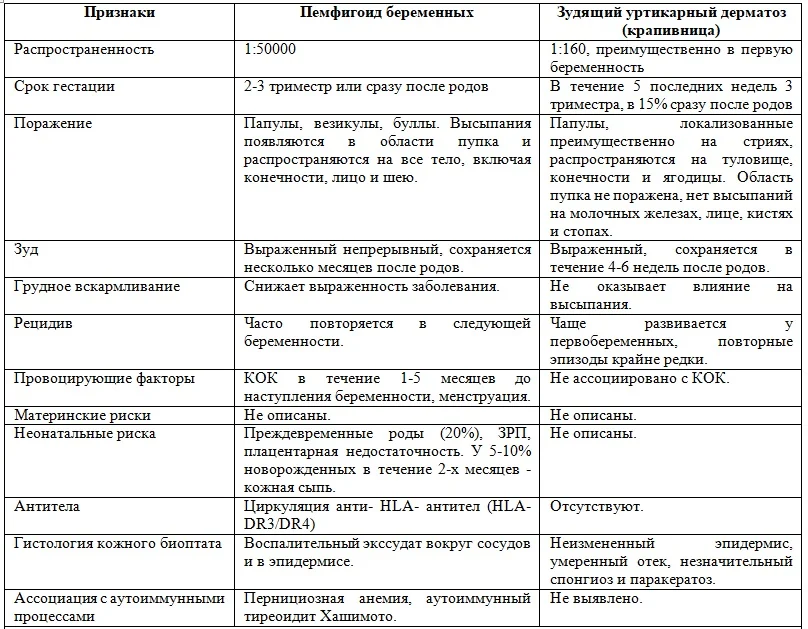
Зудящая уртикарная сыпь (крапивница) является одним из наиболее часто встречающихся дерматозов беременных, развивающихся преимущественно в третьем триместре.
Распространенность составляет 1 на 160 беременностей, примерно в 0,5-1%. Чаще всего дерматоз развивается в первую беременность и при многоплодии (до 11,7%), его возобновление при последующих беременностях происходит крайне редко. Сыпь проходит в течение 4-6 недель после родов.
Дерматоз в большинстве случаев развивается в течение последних 5 недель беременности, в период наибольшего растяжения кожи и прибавки массы тела. Предполагается, что в основе патогенеза лежит поражение соединительной ткани, приводящее к запуску кожных аллергических реакций. Также отмечено, что дерматоз в 2 раза чаще формируется при вынашивании плода мужского пола, предполагают, что в патогенезе уртикарной сыпи лежит антигенное воздействие плодовой ДНК.
Заболевание не оказывает негативного влияния на течение беременности и функционирование плода, однако значительно ухудшает качество жизни женщины. Сыпь сопровождается выраженным зудом, усиливающимся в ночное время.
Локализация сыпи – преимущественно туловище, ягодицы и верхняя часть бедер. Лицо, шея, ладони и стопы не поражаются, также никогда не происходит вовлечение околопупочной области, что позволяет дифференцировать высыпания от пимфегоида. Часто сыпь группируется в области стрий беременных. Сыпь имеет характер мелких красных высыпаний, не сливающихся и не формирующих везикул и булл.
Дифференциальный диагноз проводится с атопическим дерматитом, пемфигоидом беременных, внутрипеченочным холестазом, эритемой, вирусным поражением и аллергическим дерматитом.
Лечение включает назначение кортикостероидов локально (2-3 раза в сутки) и системно (преднизолон). Возможно назначение антигистаминных средств (дифенгидрамин), позволяющих улучшить ночной сон и снизить выраженность зуда.
Таблица. Дифференциальная диагностика
Литература
1. Diav-Citrin O, Shechtman S, Aharonovich A, et al. Pregnancy outcome after gestational exposure to loratadine or antihistamines: a prospective controlled cohort study. J Allergy Clin Immunol 2003; 111:1239.
2. Moretti ME, Caprara D, Coutinho CJ, et al. Fetal safety of loratadine use in the first trimester of pregnancy: a multicenter study. J Allergy Clin Immunol 2003; 111:479.
3. Gilbert C, Mazzotta P, Loebstein R, Koren G. Fetal safety of drugs used in the treatment of allergic rhinitis: a critical review. Drug Saf 2005; 28:707.
4. Källén B. Use of antihistamine drugs in early pregnancy and delivery outcome. J Matern Fetal Neonatal Med 2002; 11:146.
5. Palmer GW, Claman HN. Pregnancy and immunology: selected aspects. Ann Allergy Asthma Immunol 2002; 89:350.
6. Boiko S, Zeiger R. Diagnosis and treatment of atopic dermatitis, urticaria, and angioedema during pregnancy. Immunol Allergy Clin North Am 2000; 20:839.
7. Snyder JL, Krishnaswamy G. Autoimmune progesterone dermatitis and its manifestation as anaphylaxis: a case report and literature review. Ann Allergy Asthma Immunol 2003; 90:469.
8. Oskay T, Kutluay L, Kaptanoğlu A, Karabacak O. Autoimmune progesterone dermatitis. Eur J Dermatol 2002; 12:589.
9. Cocuroccia B, Gisondi P, Gubinelli E, Girolomoni G. Autoimmune progesterone dermatitis. Gynecol Endocrinol 2006; 22:54.
10. Walling HW, Scupham RK. Autoimmune progesterone dermatitis. Case report with histologic overlap of erythema multiforme and urticaria. Int J Dermatol 2008; 47:380.
11. Prieto-Garcia A, Sloane DE, Gargiulo AR, et al. Autoimmune progesterone dermatitis: clinical presentation and management with progesterone desensitization for successful in vitro fertilization. Fertil Steril 2011; 95:1121.e9.
12. Foer D, Buchheit KM, Gargiulo AR, et al. Progestogen Hypersensitivity in 24 Cases: Diagnosis, Management, and Proposed Renaming and Classification. J Allergy Clin Immunol Pract 2016; 4:723.
13. Weatherhead S, Robson SC, Reynolds NJ. Eczema in pregnancy. BMJ 2007; 335:152.
14. Chi CC, Kirtschig G, Aberer W, et al. Evidence-based (S3) guideline on topical corticosteroids in pregnancy. Br J Dermatol 2011; 165:943.
15. Chi CC, Lee CW, Wojnarowska F, Kirtschig G. Safety of topical corticosteroids in pregnancy. Cochrane Database Syst Rev 2009; :CD007346.
16. Chi CC, Mayon-White RT, Wojnarowska FT. Safety of topical corticosteroids in pregnancy: a population-based cohort study. J Invest Dermatol 2011; 131:884.
17. Chi CC, Wang SH, Mayon-White R, Wojnarowska F. Pregnancy outcomes after maternal exposure to topical corticosteroids: a UK population-based cohort study. JAMA Dermatol 2013; 149:1274.